Zones à risques
En Espagne comme dans tous les pays du bassin méditerranéen nous devons être attentifs aux maladies parasitaires connues. Elles sont transmises par les vecteurs suivants :
- Les tiques
- Les moustiques
- Les mouches
Nous vous fournissons sur cette page des informations détaillées, mais non exhaustives sur 5 maladies parasitaires:
- La Dirafilariose
- L'Ehrlichiose
- L'Anaplasmose
- La Boréliose (Lyme)
- La Leichmaniose
Nous fournissons à chaque adoptant les analyses sanguines récentes sur les maladies parasitaires courantes. Dans le cas où nous trouvons un résultat positif, nous en discutons ouvertement avec les adoptants concernés et les informons des traitements existants.
Cycle de la Dirofilariose
La Dirofilariose cardiaque
C’est est la maladie provoquée par Dirofilaria immitis. Ce parasite est un ver de type filaire (ver long et fin comme un spaghetti) qui se développe dans le système cardiovasculaire de l’animal parasité. Elle touche essentiellement les canidés (chiens domestiques ou canidés sauvages) mais peut, également, atteindre les chats et les humains (zoonose).
Ces vers parasites se logent dans les artères pulmonaires et débordent souvent dans le cœur par leur nombre et leur longueur. C’est pour cette raison qu’on les appelle, plus communément, « vers du cœur ». Le nombre de ces vers, dans les artères pulmonaires et le cœur, peut aller de 1 minimum à plus de 250 pour les fortes infestations.
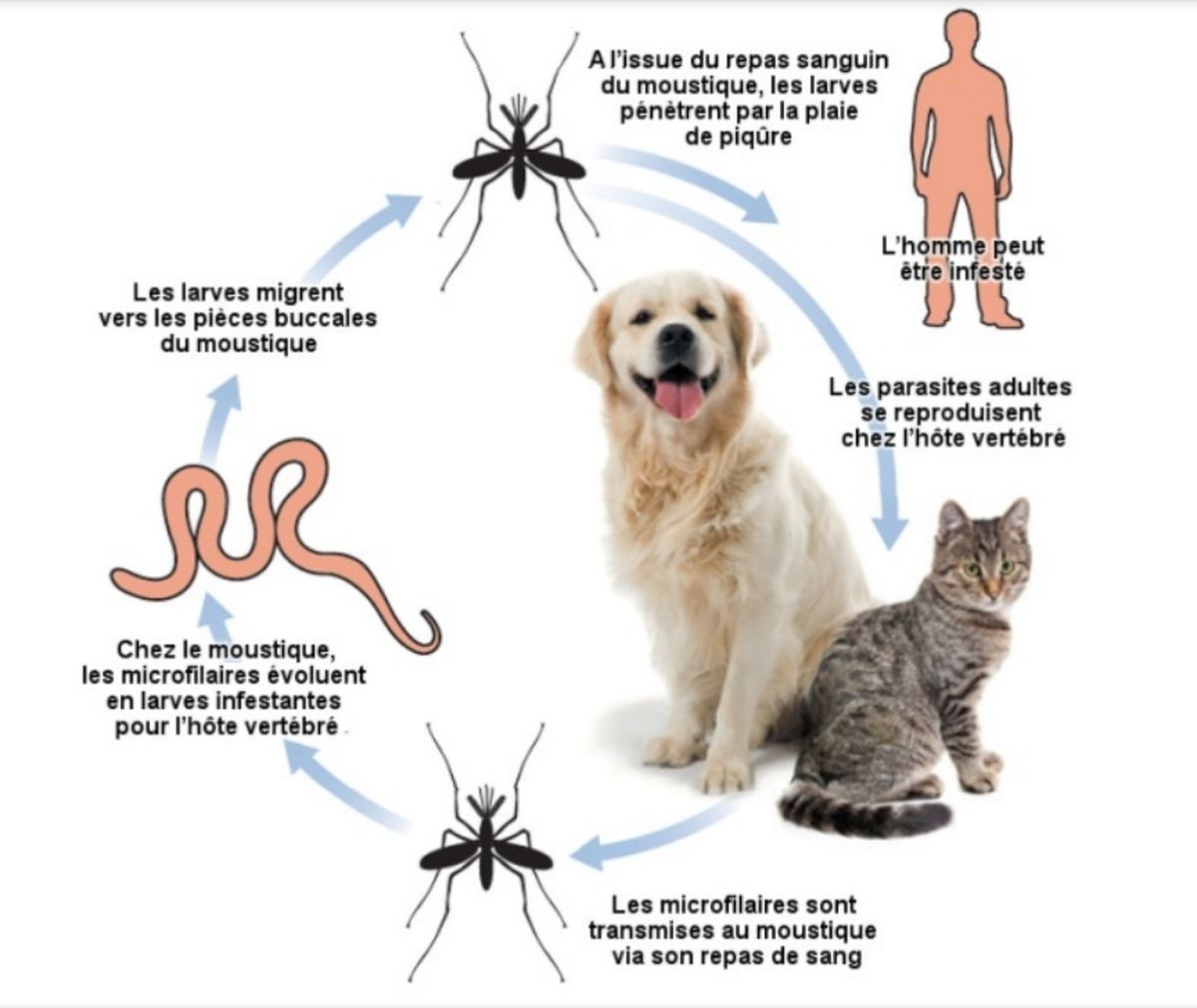
Cycle et contamination
La transmission se fait par des moustiques (Anophèles, Culex) chez le chien, le chat et accidentellement chez l’homme.
Les filaires adultes peuvent vivre dans le cœur du chien ou du chat pendant plusieurs années (5 à 7 ans chez le chien et 2 à 3 ans, lorsqu’elles atteignent ce stade, chez le chat).Les microfilaires survivent peu ou pas chez le chat. Donc, la recontamination des moustiques via le chat est très rare.
A noter : Ces larves peuvent passer de la mère au chiot via la barrière placentaire. Elles ne donneront pas de vers adultes car elles doivent d’abord passer par un moustique pour se développer. La contamination d’un chiot jusqu’au stade adulte des vers se fera donc directement par les moustiques.
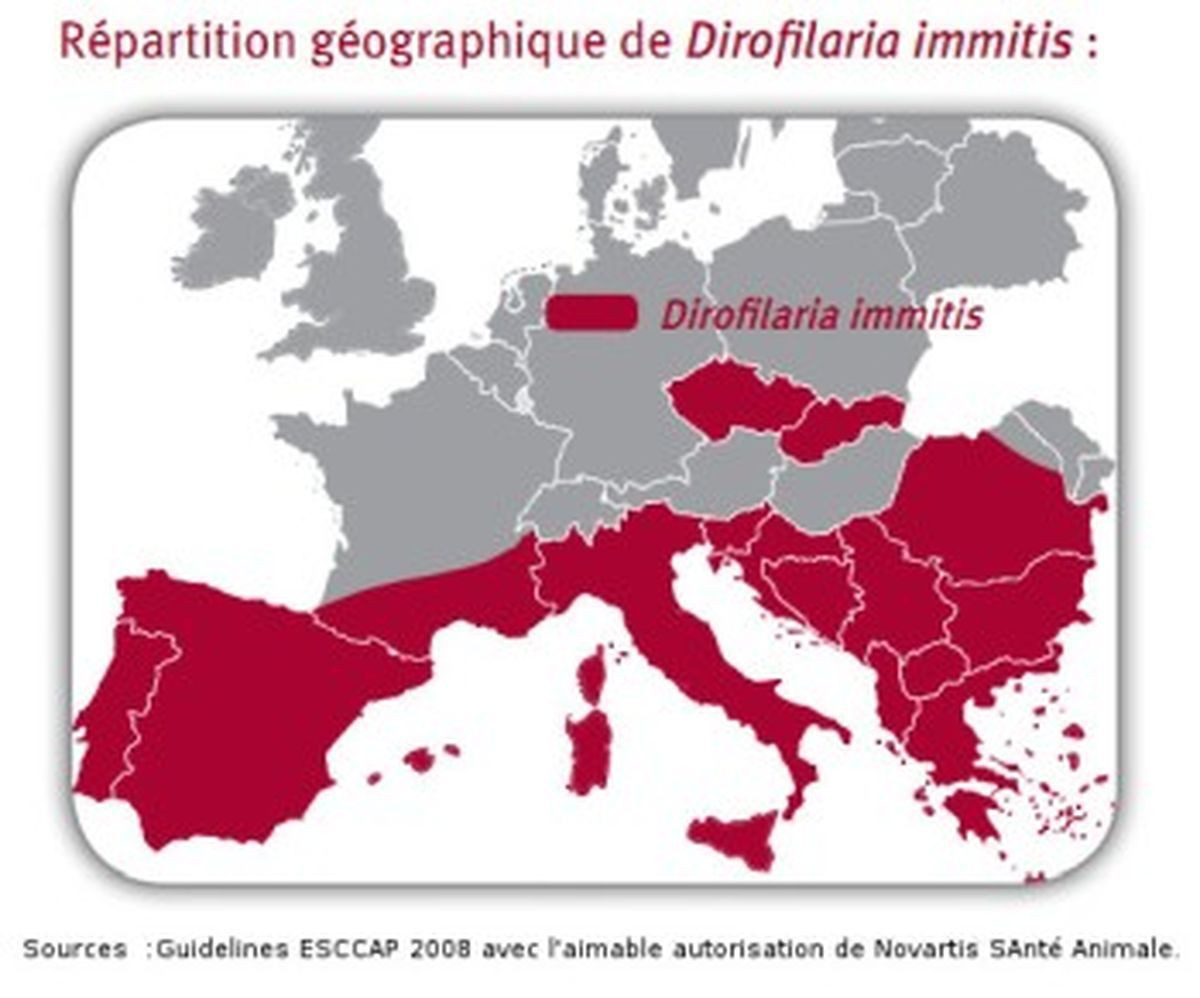
La répartition géographique
Deux facteurs interviennent dans la répartition de la maladie :
- La localisation des moustiques qui se multiplient davantage par temps chaud et humide. On retrouve, donc, la Dirofilariose des zones tempérées chaudes aux zones sub-tropicales et tropicales. Elle touche tous les continents.
- La présence d’hôtes définitifs et leur déplacement (chiens domestiques, sauvages, autres canidés tels que coyotes, loups, renards, …).
En raison du réchauffement climatique actuel et des déplacements accrus des populations canines, la Dirofilariose est en pleine extension (par le nombre de cas et la surface géographique ). Elle s’étend en France de façon endémique dans le Sud et dans les DOM-TOM, de façon sporadique dans d’autres régions (chiens ayant séjourné dans le Sud). Elle est présente également en Italie, au Portugal, en Grèce, en Espagne, Croatie, Bosnie, République tchèque, Turquie, Hongrie, dans tous les Etats Unis, Canada, en Amérique du Sud, au Japon.
Symptômes
L’accumulation de vers entraîne inflammation et obstruction des artères pulmonaires qui provoque, à son tour, de l’hypertension pulmonaire. Lorsque les vers adultes sont nombreux et débordent largement dans le cœur, un phénomène de destruction de globules rouges aggrave la situation. L’importance des symptômes est corrélée au nombre de vers. On distingue ainsi 4 phases chez le chien (le nombre de filaires auquel on les relie est une moyenne) :
- Peu de vers ( moins de 10 ) pas de symptômes
- On la constate pour une charge de 10 à 50 vers. toux et possible intolérance à l’effort, il peut commencer à y avoir des changements sur les radios thoraciques
- Nombre de vers plus important allant de 50 à 100 vers. difficultés respiratoires (Dyspnée). L’effort n’est pas supporté, signes possibles d’insuffisance cardiaque droite > ascite (« eau » dans le ventre), épanchement pleural (plèvre)
- Très grand nombre de vers > 100, les vers débordent largement dans le cœur et gênent, indirectement, l’arrivée du sang dans le cœur par la veine cave. On a ce qu’on appelle un syndrome cave avec de nombreuses défaillances.
Les hématies (globules rouges) explosent et libèrent leur hémoglobine dans le sang (hémoglobinémie), dans les urines (hémoglobinurie), sous la peau (ictère appelé aussi « jaunisse »). Hépatomégalie ( = gonflement du foie) et insuffisance cardiaque sévère avec souffle allant jusqu’à la décompensation et la mort rapide si on ne peut pas retirer les vers qui bouchent tout.
Chez le chien, c’est un ensemble de circonstances cardio-respiratoires directement liées à la gêne mécanique qui entraîne la mort.
Diagnostic
Le diagnostic n’est pas évident et nécessite, souvent, le croisement de plusieurs examens complémentaires.
- Les examens sanguins
- Analyse biochimique
Courante en médecine vétérinaire, elle permet de vérifier les fonctions organiques (reins, foie, pancréas…). On peut observer des changements notables dans le cas d’une Dirofilariose mais rien qui ne soit spécifique et diagnostic de la maladie. Rapidement, le vétérinaire peut juger de l’état général du chien ou du chat et rejeter ou confirmer toute autre maladie compatible avec les symptômes relevés.
- Sérologie
Très spécifique, elle permet de trahir la présence des vers de 2 façons : soit en recherchant des morceaux propres aux parasites (antigènes), soit en recherchant des traces de réponse immunitaire à ces mêmes parasites (anticorps). Les faux positifs sont très rares mais on peut avoir des faux négatifs même sur une forte infestation. Cela est du au fait que 20% des chiens infestés n’ont pas forcément de microfilaires dans le sang (forme occulte de Dirofilariose) et que pour 1% des chiens infestés, on ne peut pas retrouver d’antigènes du parasite. D’où l’intérêt de coupler les examens complémentaires voire de coupler les 2 types de sérologies.
Pour des raisons spécifiques au cycle du parasite et aux tests eux-mêmes, on ne fera ces tests que minimum 7 mois après la période d’exposition. C’est à dire, qu’un chien exposé jusqu’au 31 août de l’année en cours, ne devra être testé qu’à partir du 1er avril (7 mois) de l’année suivant. Pour cette même raison, on ne testera jamais un chiot ayant moins de 7 mois. Ce serait totalement inutile !
- La radiologie pulmonaire
Il n’est pas facile de déceler les vers dans les artères pulmonaires même si cela est possible parfois. Les radios thoraciques peuvent être réalisées pour estimer l’importance des lésions pulmonaires. C’est souvent le motif de toux persistante qui amène le vétérinaire à pratiquer cet examen.
- L’échocardiographie
Lorsque le nombre de vers est important, ceux-ci débordent dans le cœur et deviennent visibles avec un échographe. Ceci constitue un diagnostic de certitude. Cependant, si le nombre de vers est trop faible, leur localisation dans les artères pulmonaires les cachera de la sonde. L’échocardiographie permettra, par ailleurs, de vérifier l’état du cœur et d’avoir une idée de l’importance de l’hypertension pulmonaire.
Source : https://conseils-veto.com/vers-du-coeur-chien-chat-dirofilariose/
Centre centre hospitalier vétérinaire languedocien
Crédits photos : queensland Government, American Heartworm Society, ESCCAP et Novartis Santé Animale, capcvet.org, tumblr, Dr Mark D. Kittleson, New England Journal of Medecine
Traitement
Le traitement contre les vers du cœur nécessite une stratégie double : il faut tuer les vers adultes (filaires) et les larves (microfilaires). Plusieurs molécules peuvent être associées :
- La Mélanasarmine (à éviter chez le chat) pour tuer les formes adultes.
Injections intramusculaires douloureuse pouvant être accompagnée d’anti-inflammatoires et d’un suivi (risque de réactions organiques à la mort des vers). Durée moyenne : les injections sont réparties à 1 mois d’intervalle.
- La famille des Lactones Macrocycliques (Ivermectine, Milbémycine oxime, moxidectine, sélamectine,..) pour tuer les microfilaires.
Formes orales et injectables. Durée : 6 à 12 mois voire jusqu’à 2 ans pour l’ivermectine. La Milbémycine oxime semble la plus efficace.- Suivi nécessaire sur les 12 heures après la 1ère administration car risque de réactions organiques à la mort des filaires pouvant aller jusqu’à la défaillance cardio-vasculaire grave.- Suivi accru sur les races de type Colley et Shetlands très sensibles à cette famille de médicaments même si il n’y a généralement pas de soucis aux doses courantes utilisées ici.
- Un antibiotique adapté
L’usage de doxycycline est recommandé pour tuer un type de bactérie (Wolfbacchia) associé au développement des vers du cœur.- Durée : 1 mois.
Les molécules sont données à titre indicatif. Le vétérinaire adaptera le traitement au regard de chaque situation (état de l’animal, possibilités de traitement, coût…).
- Traitement chirurgical des vers du cœur
L’extraction chirurgicale des filaires peut être tentée lors de très fortes infestations entraînant un syndrome cave chez le chien. Cela consiste à passer par la veine jugulaire (niveau du cou) et à retirer les vers avec une pince spéciale, idéalement en s’aidant d’une technique radio pour le guidage (la fluoroscopie).
Prévention
Les chiens errants et canidés sauvages constituent des réservoirs de la maladie et sont peu gérables. La lutte anti-moustique est fortement recommandée à l’échelle des communes mais aussi de vos extérieurs. Faites en sorte de limiter les zones ou objets collectant l’eau à l’air libre dans lesquels les moustiques pourraient pondre. Pour les chats, les garder enfermés chez vous n’est pas suffisant car près d’1/3 des chats infectés vivent en intérieur.
Utiliser colliers ou pipettes antiparasitaires avec action sur les moustiques est fortement recommandé mais ne garantit pas une absence de contamination à 100%
Gestion de la prévention médicale
On utilise les molécules de la famille des lactones macrocycliques correspondant à des vermifuges vétérinaire pour chien et chat. On peut commencer dès l’âge de 8 semaines chez le chiot et le chaton. Les doses pourront être mensuelles (formes orales ou locales de type spot-on) ou semestrielles (certaines formes injectables).
La fréquence et la stratégie dépendent de la région concernée (tempérée chaude, subtropicale,…) et du mode de vie.
La Dirofilariose chez l’homme (zoonose)
La contamination de l’homme est purement accidentelle mais existe surtout dans les zones endémiques (foyers développés de la maladie).
Source : Centre hospitalier universitaire Frégis Paris
L'ehrlichiose
L'ehrlichiose monocytaire canine est une maladie due à une bactérie transmise par les tiques, tout comme la piroplasmose. Cette maladie sévit dans divers points du globe. En Europe, elle se limite au Bassin Méditerranéen. Les chiens atteints d'ehrlichiose peuvent rester porteurs asymptomatiques pendant très longtemps, si bien que le diagnostic est parfois délicat.
La transmission de l'ehrlichiose monocytaire canine est proche de celle de la piroplasmose : le chien se fait mordre par une tique qui lui inocule des bactéries : Ehrlichia canis. Ces bactéries se retrouvent dans le sang du chien où elles s'installent et se multiplient.
Symptômes
La première phase de la maladie (phase aiguë) peut passer inaperçue. Elle survient quelques jours après la piqûre de tique contaminante. Ils peuvent présenter les signes suivants :
- fatigue, abattements
- fièvre
- augmentation de la taille des ganglions
- douleurs articulaires
- vomissements
Cette phase est souvent brève et disparaît généralement sans traitement. Toutefois, si rien n'est fait, une phase de latence survient, durant laquelle le germe est toujours présent, sans que le chien ne présente de symptômes cliniques. Seules des anomalies sanguines sont alors repérables si une analyse est faite (baisse du nombre de plaquettes).
Certains chiens vivent avec cette bactérie dans le sang sans jamais déclarer de symptômes ultérieurement, sauf en cas de réinfection après une nouvelle piqûre de tique (les chiens ne sont jamais immunisés et peuvent refaire une phase aiguë à tout moment). Il arrive même (dans de très rares cas), que le chien élimine totalement la bactérie de son organisme et se guérisse tout seul.
La forme chronique est grave et se manifeste par un amaigrissement, une baisse de l'appétit, des saignements (du nez notamment), des douleurs articulaires.
A l'analyse sanguine, les chiens présentent une pancytopénie, c'est à dire une diminution du nombre de toutes les cellules du sang (globules rouges, globules blancs et plaquettes). Cette pancytopénie est due à une atteinte irréversible de la moelle osseuse. Les chiens atteints de formes chroniques ont très peu de chances de survivre, même avec un traitement spécifique car ils ne peuvent plus fabriquer de cellules sanguines.
Traitement
Le diagnostic repose sur des éléments épidémiologiques (présence de tiques, situation géographique ou voyage en zone contaminée) et les symptômes. Il est parfois difficile d'avoir un diagnostic de certitude dans la forme aigüe car les signes cliniques sont peu spécifiques.
Une analyse de sang (examens hématologiques et microscopiques, avec recherche du parasite sur des frottis sanguins, dosage et électrophorèse des protéines sanguines) et des tests sérologiques permettent de confirmer le diagnostic.
Le traitement est efficace dans la phase aigüe et dans la phase de latence. Il consiste en l'administration prolongée de certains antibiotiques.
Dans les formes chroniques, le diagnostic n'est pas forcément simple (la sérologie peut être négative en phase finale) et le traitement est souvent illusoire.
Les signes de la phase aigüe sont malheureusement très vagues et passent parfois inaperçus auprès des propriétaires, qui ne consultent pas leur vétérinaire. La prévention reste donc l'arme de choix pour lutter contre cette maladie.
Source : Anicura.fr
L'anaplasmose
L’anaplasmose granulocytaire est transmise par la tique Ixodes ricinus qui est présente presque partout en France à l’exception du bassin méditerranéen où elle est plus rare. L’anaplasmose peut affecter les chiens et les chats, mais elle est moins répandue chez ces derniers.
L’anaplasmose est causée par la bactérie Anaplasma phagocytophilum. La transmission par la tique se produit le plus souvent à la fin du repas de sang de la tique, au bout de 1 à 2 jours de présence de celle-ci sur le chien.
Symptômes
La période d’incubation, c’est-à-dire le temps entre la transmission de la bactérie par la tique jusqu’à la déclaration des premiers symptômes, varie de 7 à 14 jours. Les symptômes habituels, non spécifiques de la maladie, sont :
- Fièvre
- Léthargie et
- Perte d’appétit
Des symptômes généraux apparaissent aussi comme :
- Douleur
- Rigidité des membres,
- Sensibilité accrue, en particulier à la douleur,
- Boiterie et
- Réticence à se déplacer
Des symptômes plus bénins, mais habituels sont :
- Vomissements,
- Diarrhée et
- Saignements.
Dans une situation d’urgence, surtout en cas de fièvre chez le chien, il est parfois possible de voir les bactéries dans les globules blancs ou à l'aide d’un microscope sur frottis sanguin, ou lors d’un examen PCR (échantillon de sang). Les anticorps spécifiques contre l’anaplasmose sont mesurables dans le sang. La présence d’anticorps ne suffit pas pour diagnostiquer de manière certaine la maladie, car les anticorps indiquent uniquement qu’à un moment donné, le chien a été exposé à l’infection. Le titrage d’anticorps doit être intégré aux autres facteurs cliniques comme les antécédents, les symptômes et les résultats des examens complémentaires.
Traitement
Le traitement comprend le plus souvent une hospitalisation avec la mise en place d’un traitement antibiotique et analgésique.
Source : Centre hospitalier vétérinaire Frégis Paris
La borréliose ou maladie de Lyme
La maladie de Lyme (également appelée borréliose de Lyme) est une infection bactérienne qui peut être transmise aux chiens, aux humains et à d’autres animaux sauvages par certaines espèces de tiques. Bien connue chez l’humain, elle l’est moins chez le chien qui pourtant est fréquemment contaminé. Les symptômes chez ces deux hôtes ne sont néanmoins pas les mêmes.
Transmise par la morsure de tique, la bactérie en spirale Borrelia Burgdorferi circule dans le sang et vient se loger dans différents organes ainsi que dans les articulations de l’animal. La maladie est rarement mortelle mais peut être très invalidante et inconfortable pour votre chien.
Symptômes
On considère que seulement 5 à 10% des chiens contaminés développent la maladie de Lyme. Les autres sont des porteurs sains.
Il peut se passer plusieurs mois avant que les symptômes apparaissent chez le chien.
Ils varient d’un animal à l’autre et dépendent des organes touchés. Les facteurs propres à l’individu comme son âge, son état de santé, son immunité, interviennent également dans la nature des signes cliniques observés.
Parmi les symptômes courants, liés à l’inflammation provoquée par les bactéries, on observe :
Des boiteries chroniques intermittentes. Le chien boite quelques jours puis marche normalement. Les boiteries peuvent toucher une patte puis une autre indifféremment durant les diverses crises.
- La fièvre
- Une douleur et un gonflement articulaire (l’articulation est chaude au toucher)
- Un abattement
- Une baisse d’appétit transitoire en lien avec la gêne
Lorsque les choses s’aggravent et que les bactéries s’installent dans les organes vitaux comme les reins ou le cœur, l’animal peut manifester :
- Des problèmes cardiaques
- De la dépression
- Des troubles nerveux
Une insuffisance rénale grave (glomérulonéphrite)
Diagnostic et pronostic
Le diagnostic de certitude est souvent très délicat à obtenir. Il repose sur le contexte (mode de vie du chien, présence de tiques, …), les signes cliniques et le résultat de divers examens complémentaires : ponction articulaire, recherche d’anticorps par différentes techniques, PCR. Des complications graves sont possibles, en particulier lors de traitement tardif.
Traitement
Il repose sur l’administration de certains antibiotiques et d’anti-inflammatoire. Il est préférable de ne commencer l’antibiothérapie qu’après réalisation des prélèvements destinés au diagnostic. L’utilisation d’anti-inflammatoires permet de contrôler les douleurs articulaires.
Le chien reste porteur de la bactérie pendant plusieurs mois, même après des traitements antibiotiques prolongés.

Le phlébotome
La Leishmaniose
La leishmaniose est une maladie parasitaire chronique grave qui touche les espèces sensibles comme le chien, l’homme et d’autres mammifères (chat, renard, loup, lapin, lièvre). C’est une affection parasitaire transmise par une sorte de moustique (moucheron) appelé phlébotome. Chez le chat, la maladie est très rare. Quelques cas seulement ont été rapportés car le système immunitaire des félins est plus efficace contre le parasite. La prudence reste cependant de mise. (...)
.
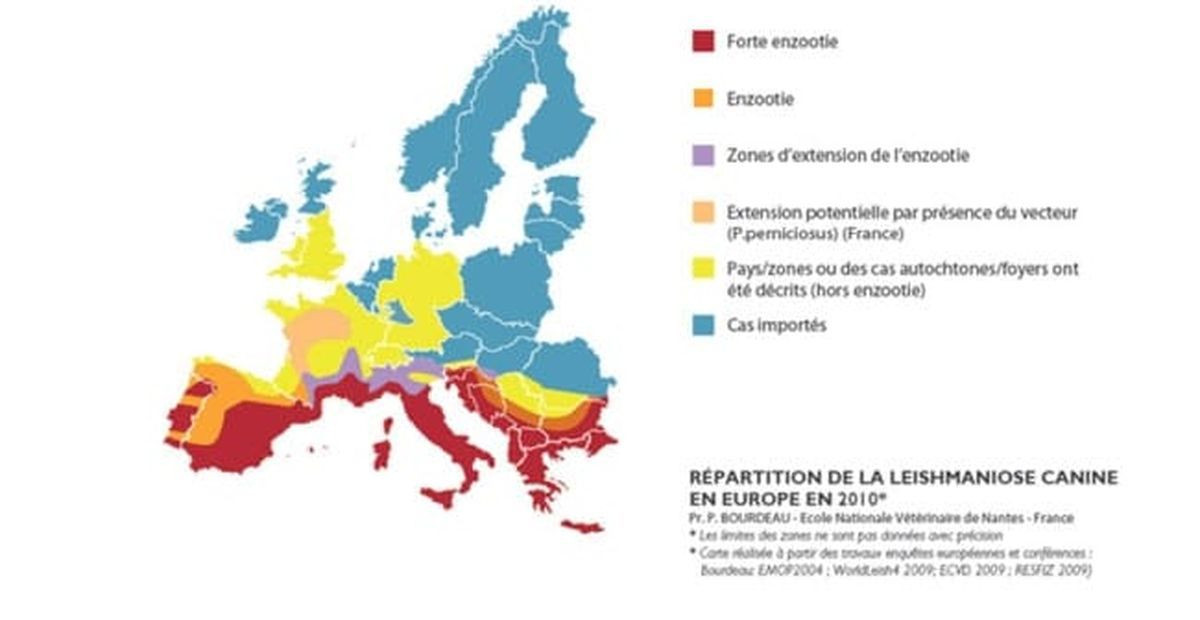
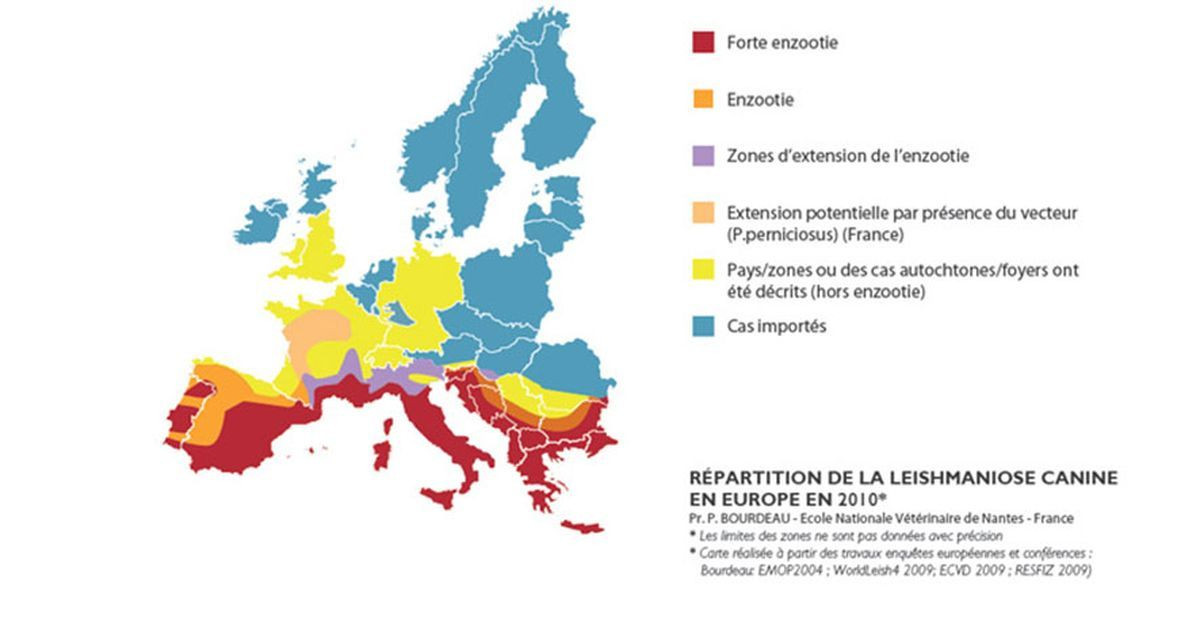
Zones à risque
En Europe, la répartition géographique de la leishmaniose canine concerne le pourtour méditerranéen (Espagne, Portugal, Grèce, Italie, sud de la France). La maladie est également présente au Maroc, en Algérie et en Tunisie. Une extension de la maladie vers le nord est observée depuis quelques années en direction de la vallée du Rhône et des vallées du sud-ouest.
Ce phénomène est dû principalement au réchauffement climatique qui rend les zones du Nord plus clémentes pour le vecteur. En effet, les phlébotomes vivent dans des régions peu ventées et plutôt chaudes où la température minimale avoisine les 18 à 22 °C. Les moyens de transport (trains, avions, voitures) contribuent également à la propagation des phlébotomes et indirectement à l’expansion des leishmania vers d’autres zones.
Ainsi, on les retrouve localement au sud de l’Allemagne et au sud de la Suisse. La leishmaniose canine est présente dans d’autres régions du monde notamment au Moyen-Orient, en Asie, et en Amérique du Sud et Centrale.
Transmission
La transmission de la leishmaniose chez le chien est essentiellement vectorielle (piqûres de phlébotome). La transmission chien à chien est néanmoins possible ! Cette contagion peut se produire dans le cadre de la reproduction, lors de l’accouplement ou chez la chienne gestante qui peut transmettre le parasite à sa portée. Il est donc recommandé de dépister les animaux porteurs de leishmania et de les retirer de la reproduction.
Contamination de l’homme par le chien, est-ce possible ?
La leishmaniose est une zoonose. L’homme est contaminé par la piqure d’un phlébotome infecté. La transmission ne se fait donc pas de façon directe entre le chien et l’homme. De nombreux humains sont touchés par ce parasite mais forte heureusement, la très grande majorité n’exprime pas la maladie. En France, on dénombre entre 40 et 50 cas autochtones de leishmaniose humaine déclarés par an. Mais dans le monde, ce sont près de 900 000 à 1.3 millions de personnes qui sont touchées chaque année (estimations OMS) pour un nombre de décès oscillant entre 20 et 30 000 cas.
La leishmaniose chez l’humain se déclare principalement chez les individus vivant dans des conditions précaires et/ou « immunodéprimés » pour lesquels la réponse immunitaire ne permet pas de lutter contre le parasite.
Leishmaniose du chien et réponse immunitaire
Les leishmania se multiplient dans les différentes cellules de l’organisme (peau, reins, foie, pancréas, surrénales, tube digestif, yeux, organes génitaux, articulations, macrophages, cellules immunitaires…).
Le système immunitaire du chien peut alors réagir de 2 manières différentes :
- Soit il produit des anticorps inefficaces et les leishmanies se multiplient. L’animal développe alors la leishmaniose comme toute maladie infectieuse
- Soit le système immunitaire active des cellules spécifiques (Th1) efficaces qui permettent de détruire le parasite. Le chien se défend alors contre la maladie. Il est infecté mais ne présente pas de symptômes
Les signes cliniques
Troubles cutanés– Perte de poils (alopécie), squames, ulcères, pustules ou nodules notamment autour des yeux, des oreilles et de la truffe- Saignements de nez- Boiteries- Griffes anormalement longues- Épaississement des coussinets
Une atteinte de l’état général est fréquemment observée. Elle se traduit par les symptômes suivants :
- Abattement- Perte de poids- Amyotrophie (muscles de la face)- Perte d’appétit
L’atteinte de différents organes internes se manifeste par l’apparition de troubles parfois très graves telle qu’une :
- Anémie et troubles de la coagulation- Arthrite- Insuffisance rénale- Insuffisance hépatique- Augmentation de la taille des ganglions (adénomégalies) et de la rate- Diarrhée chronique avec du sang
Des formes atypiques moins fréquentes sont possibles avec des symptômes :
- Nerveux avec l’apparition de crises épileptiformes - Oculaires avec une uvéite (inflammation des structures internes des yeux)- Généralisés foudroyants (principalement chez le chiot)
Certaines races de chiens se défendent mieux contre la maladie que d’autres. En effet, le Ibizan hound résiste bien contre l’infection tandis que les Boxers semblent avoir une réponse immunitaire inappropriée.
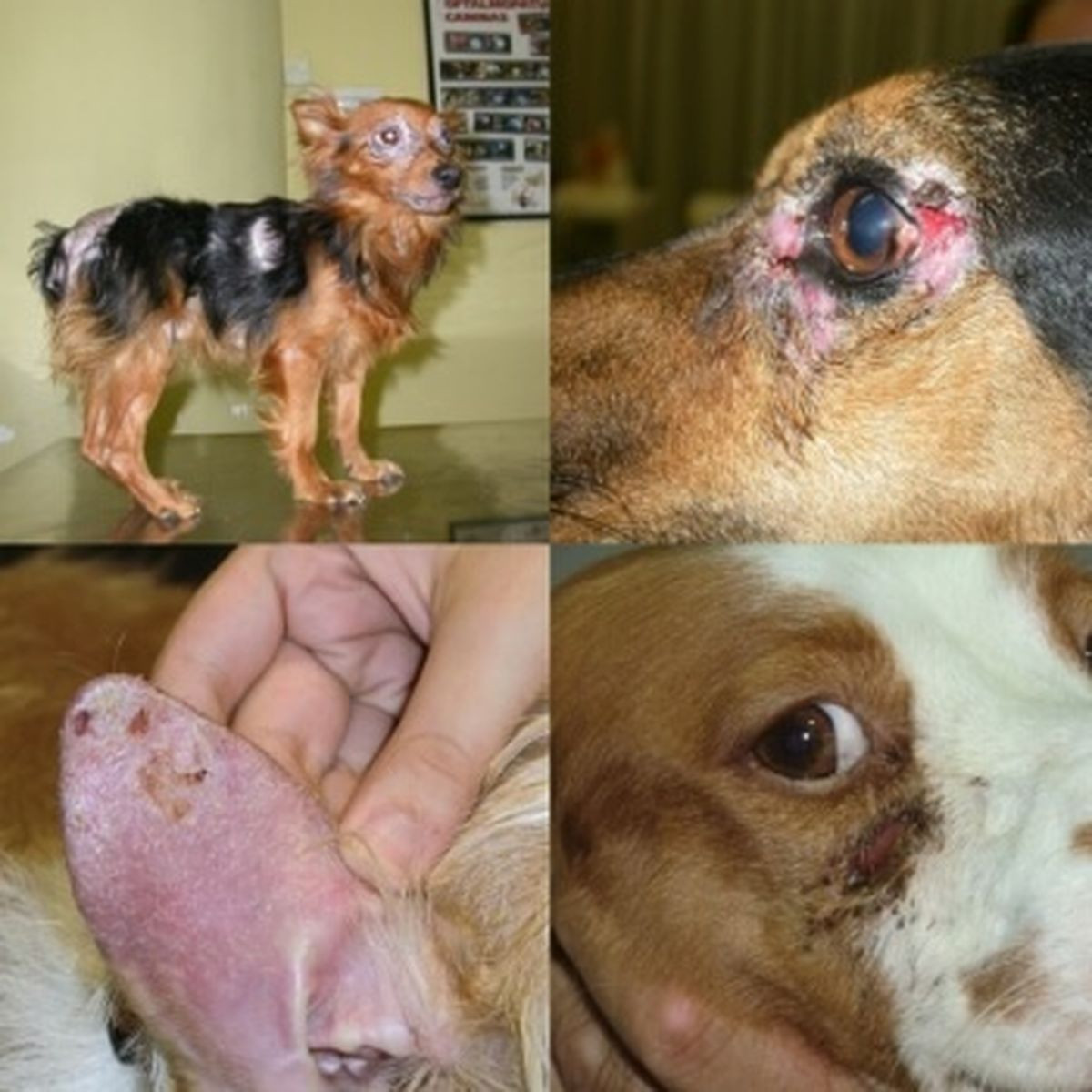
Symptômes physiques Leshmaniose
Symptômes
La leishmaniose chez le chien se manifeste par des symptômes qui n’apparaissent pas immédiatement après la contamination. Les chiens les plus sensibles développent la maladie dans les mois qui suivent l’infestation. D’autres restent porteurs plusieurs années et tombent malades lorsqu’ils prennent de l’âge ou à l’occasion d’un stress (maladie concomitante, mise-bas).
Les signes cliniques associés à la leishmaniose sont nombreux. L’évolution de cette maladie parasitaire est souvent lente (plusieurs mois voire années).Ces signes cliniques ont tendance à être de plus en plus marqués et intenses avec l’évolution de la pathologie. Le premier symptôme de leishmaniose chez le chien passe souvent inaperçu.
Il correspond à la piqûre du phlébotome observée, le plus souvent, sur la face externe du pavillon de l’oreille ou sur le chanfrein. Il s’agit d’un petit ulcère à bords érythémateux (rouges) appelé « chancre d’inoculation ».
Diagnostic
Le vétérinaire suspecte la maladie des chiens ayant séjourné dans une zone à risque dans les mois ou années précédents l’apparition de symptômes compatibles. Cela ne suffit pourtant pas à poser un diagnostic de certitude. En effet, les manifestations cliniques de la leishmaniose sont nombreuses et peu caractéristiques de la maladie. Le vétérinaire aura donc recours aux examens complémentaires pour établir un diagnostic biologique.
Ceux-ci permettent une mise en évidence du parasite ou des traces de sa présence (anticorps par sérologie) et d’affirmer la pathologie avec certitude. Pour arriver à ce résultat, le vétérinaire pourra réaliser une prise de sang, un prélèvement cutané (histologie), une ponction ganglionnaire ou de moelle osseuse. Les analyses de sang assurent aussi le suivi d’éventuelles répercussions de la leishmaniose sur l’organisme telles qu’anémie, diminution des globules blancs, insuffisance rénale ou hépatique.
Dépistage
A la différence du diagnostic, le dépistage est un test réalisé de façon automatique à la demande du propriétaire ou sur les conseils du vétérinaire. Le dépistage est réalisé chez les chiens en bonne santé, sains, sans signes cliniques. Celui-ci est recommandé de façon systématique pour les chiens vivant ou se rendant en zones à risques. Ce test permet de diagnostiquer la maladie de manière très précoce. Sachant, qu’un chien peut être porteur de leishmania sans manifestations cliniques, il trouve tout son intérêt pour traiter un animal contaminé avant l’apparition de tout symptôme.
Un test sanguin rapide, réalisé par votre vétérinaire, permet de dépister la leishmaniose chez le chien dès 3 semaines après l’infection, une analyse sanguine en laboratoire et en complément en cas de doute un PCR « Polymerase Chain reaction » qui retournera un diagostic certain.
Le traitement de la leishmaniose chez le chien
Le traitement de base de la leishmaniose est de l’antimoniate de méglumine sous forme injectable par voie sous-cutanée (Glucantine en France) et le Milteforan (Suisse, Espagne) par voie orale. C’est est un médicament indiqué pour le contrôle de la leishmaniose canine. Les signes cliniques de la maladie commencent à diminuer clairement immédiatement après le début du traitement et deux semaines plus tard, ils diminuent de manière significative. Ces signes continuent à s'améliorer pendant au moins 4 semaines après la fin du traitement.
On observe une rémission des symptômes chez 50 à 80 % des chiens touchés par la leishmaniose et ils sont beaucoup moins infectieux pour les phlébotomes. Ce traitement n’est pas indiqué chez le chien en insuffisance rénale.
L’allopurinol associé ou non à l’antimoniate de méglumine est utilisé depuis une quinzaine d’années dans le traitement de la leishmaniose. Il est administré par voie orale. Il agit en remplaçant dans l’ARN des leishmanies l’hypoxanthine empêchant ainsi toute synthèse protéique.
Cette association constitue le traitement de référence à l’heure actuelle. Le traitement d’attaque dure 50 jours au bout desquels les symptômes ont généralement disparu mais les leishmanies sont encore présentes et si on arrête le traitement il y aura des récidives.
Selon les symptômes observés, des traitements adjuvants peuvent être nécessaires.
Le traitement de la leishmaniose est long et doit souvent être poursuivi à vie. De plus, le chien doit être vu régulièrement par le vétérinaire qui évaluera l’évolution des symptômes et si l’animal supporte bien le traitement. Mais des rémissions/ralentissements existent, chaque chien répondra différemment au traitement, selon son âge, ses défenses immunitaires et stade de la maladie. En agissant très vite en prophylaxie dès les premiers symptômes nous donnons toutes ses chances aux traitements mis en place.
Prévention contre la leishmaniose
Tous les chiens qui vivent ou séjournent dans les régions à risque sont concernés même si le séjour est bref ! Quelques minutes suffisent aux phlébotomes pour les contaminer ! Face à la leishmaniose, mortelle sans traitement, la prévention est essentielle !
Les moyens préventifs diffèrent selon que votre chien soit sain, infecté (porteur du parasite mais ne présentant pas de symptômes) ou malade.
Chien sain
Si l’animal n’est pas porteur et doit séjourner dans une zone à risque :
- Utiliser un insecticide adapté en permanence
- Éviter de laisser votre chien dehors le soir à la tombée de la nuit
- Dans le cas de séjours fréquents ou si le chien vit dans une zone à risque : la vaccination est fortement recommandée
Chien infecté
- Dépistage
- Surveillance médicale
- Utilisation d’insecticides (pour diminuer le risque pour les autres chiens ou éviter une sur contamination)
- Pas de vaccination
Chien malade
- Traitement et mesures préventives
- Pas de vaccination
Tous les insecticides ne sont pas efficaces contre les phlébotomes. Votre vétérinaire vous conseillera le produit le plus adapté à votre chien. Suivez attentivement ses recommandations !
Vaccin anti-leishmaniose
Le vaccin contre la leishmaniose du chien est disponible depuis septembre 2011. 500 000 chiens sont déjà vaccinés en Europe. Pour ou contre la vaccination ? . Les experts vétérinaires en matière de leishmaniose recommandent la vaccination associée à l’utilisation d’insecticides pour prévenir la maladie chez les chiens exposés à ce genre de moustique.
La primovaccination consiste en trois injections à trois semaines d'intervalle, puis ensuite un rappel annuel. Un dépistage avant la vaccination est préconisé, qui permettra d'établir que le chien n'est pas porteur. Il est en effet conseillé de ne vacciner que les chiens négatifs.
Si le vaccin diminue par 4 les risques de contamination, il n'est cependant pas efficace à 100 %.

© Linda Robert crédit Unsplash
Lutte contre le phlébotome
Conjointement à la vaccination (ou non), il ne faut pas négliger les mesures de lutte contre les insectes pour une prévention optimale. Voici les principales recommandations :
- Rentrer le chien le soir (période d’activité principale des phlébotomes)
- Utiliser des produits répulsifs efficaces contre ces moucherons
- Utiliser des moustiquaires pour éviter l’entrée des phlébotomes dans les habitations
- Fermer les fenêtres à la tombée de la nuit
- Éliminer les eaux stagnantes à proximité des logements
Source :https://conseils-veto.com/leishmaniose-chien-chat-vaccin/
Crédits Photos : Leishmaniose canine cartes : Virbac, phlébotome vecteur de leishmaniose du chien : wikipedia, test leishmaniose de dépistage : Idexx, cycle leishmaniose phlébotome homme chien : Trends in Parasitology
